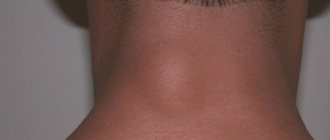
Чем опасны кондиломы
Кондиломатоз шейки матки увеличивает вероятность развития рака в 50-60 раз
Кондиломы ни в коем случае нельзя считать безвредными. Дело в том, что в основе образования кондилом лежат те же процессы, что и в основе развития опухолей, поэтому длительно текущий кондиломатоз является предраковым состоянием. Доказано, например, что кондиломатоз шейки матки увеличивает вероятность развития рака в 50-60 раз. Вирус папилломы человека отвечает и за ряд случаев дисплазии (отслоения) эпителия шейки матки, передаётся во время родов младенцу.
Разросшиеся кондиломы могут:
- травмироваться и кровоточить;
- препятствовать нормальной половой жизни;
- беспокоить, как косметический дефект;
- вызывать психологический дискомфорт;
- препятствовать нормальным родам.
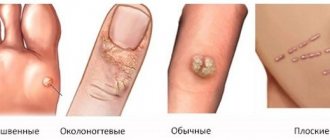
Кроме кондилом различают следующие виды папиллом человека :
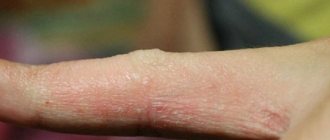
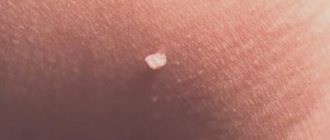
Простая (вульгарная) папиллома в виде твердой небольшой шишечки – около 1 мм в диаметре. Ее ороговевшая поверхность выступает над поверхностью кожи Папиллома без ножки. Локализуется на любом участке тела. Но чаще бывает на пальцах, а также в области колен у детей.
Подошвенная папиллома на подошве ног в виде шероховатого выступа, небольшого размера, со специфическим выступающим ободком. Чаще единичной формы. Но могут образовывать и «дочерние» наросты возле основной папилломы. Доставляют дискомфорт и боль во время ходьбы. Нередко исчезают самостоятельно. Подобное происходит у детей. Чтобы не путать мозоли с папилломами, следует учесть: у первых более гладкая поверхность, на которой виден кожный рисунок.
Плоская папиллома в виде круглой гладкой шишечки плоской формы. Может быть многоугольной. По окрасу сходна с цветом кожных покровов. Такая патология склонна к возникновению на любом участке тела. Чаще всего поражает лицо и руки. Болезненна. Вызывает воспаление пораженной области, покраснение и зуд.
Нитевидная папиллома, часто встречаемая в возрасте 40-50 лет. Локализуется в основном в районе глаз, шеи, паха и подмышек. В начале процесса папиллома выглядит как желтоватый выступ небольшого размера. Затем превращается в нитевидные, эластичные и удлиненные образования до 5-6 миллиметров в длину. Могут воспаляться. Не исчезают самостоятельно.
По уровню онкогенности различают следующие группы ВПЧ:
- с малым уровнем риска рака – номера 81, 72, 70, 61, 54, 44, 43, 42, 40, 11, 6;
- со средним уровнем риска рака – номера 66, 58, 53, 52, 51, 35, 33, 31, 26;
- с высоким уровнем риска рака – номера 82, 73, 68, 59, 56, 45, 39, 18, 16.
Диагностика
Диагностика вирусных высыпаний, которые находятся в вагине у женщин, проходит в несколько этапов. Каждый анализ имеет большую важность, так как он помогает специалисту определиться с диагнозом.
Для установления диагноза требуется пройти следующую диагностику:
- Анамнез заболевания. Врач должен узнать у пациентки ответы на вопросы о том, как давно по ее предположениям возникли высыпания, имелись ли незащищенные половые акты, когда был последний осмотр в кабинете гинеколога, имеются ли какие-либо жалобы;
- ПЦР-анализ. С его помощью специалист определяет присутствие и количество вирусных возбудителей в организме пациентки. Также диагностика дает информацию о типе папилломавируса и наличии антител к нему. Все эти сведения помогают выяснить степень распространения заболевания по организму;
- Кольпоскопия. Предназначена для выявления повреждений на стенках влагалища. Во время процедуры используется кольпоскоп. Также требуется окрашивание требуемой зоны, а конкретно шейки матки, раствором на основе йода;
- Анаскопия. Данный метод предусматривает тщательный осмотр анальной зоны на наличие в ней кондилом. Во время диагностики обнаруживаются поврежденные участки, изучаются патогенные клетки и выясняются их основные характеристики;
- Гистологический анализ. Исследование направлено на изучение структуры поврежденных инфекцией участков. Если вирус папилломы человека действительно присутствует в организме пациентки, то анализ его обязательно выявит;
- Онкоцитология. Для проведения анализа требуется соскоб с области шейки матки. Также нужен образец с цервикального канала. Его рассматривают под микроскопом с целью обнаружения патогенных клеток.
Если диагностика подтвердит наличие папиллом у входа и непосредственно во влагалище, то пациентка сразу приступит к их лечению.
Новообразования сможет обнаружить гинекологический осмотр
Эпидемиология
Различия между папилломами и кондиломами
Остроконечный кондиломатоз – инфекционное вирусное заболевание, встречающееся в венерологических клиника.’, в 3 рвза реже, чем гонорея у лиц обоих полов, но в 9 раз чаще у мужчин и в 25 раз чаще у женщин, чем заразный сифилис. Следовательно, остроконечные кондиломы являются одним из самых распространенных, передаваемых половым путем, заболеванием характеризующихся изъязвлениями или опухолезными проявлениями. Статистически в нашей стране кондиломатоз остроконечный не учитывается, а потому судить о его распространении среди населения можно лишь по относительным данным. Заболевание диагностируется чаще всего в возрасте 20 -25 лег (от 52 до 54.8 проц.). в возрасте 26-30 лет (от 9,7 до 12,3 проц.). реже в возрасте 13- 19 лет (около 10 проц.) и 15 – 17 лет (от 5.3 до 7,9 проц.)- Однако возможно заболевание в раннем детском и старческом возрасте. Оно чаще встречаемся у проституток и у женщин, имевших большое число половых партнер.
Возбудитель остроконечного кондиломатоза – фильтрующийся вирус из группы вирусов, морфологически идентичных одному из них, вызывающему развитие бородавок на коже, но отличающийся от него антигенным составом.
Заболевание контагиозно, нередко наблюдается явление эутоиннокуляции. Развитию остроконечных кондилом способствуют различные местные раздражители, тепло, влага, мацерация кожи. Нередко наблюдается сочетанное заболевание, вернее развитие кондилом у больных с заболеваниями, передающимися половым путем (гонорея, трихомониаз и другие) и сопровождающимися обильными выделениями из мочеиспускательного канала, шейки матки, влагалища, прямой кишки. Считаю, что остроконечные кондиломы чаще развиваются у женщин, особенно во время беременности, и при несоблюдении гигиены половых органов (скопление смегмы у мужчин, попадание отделяемого гениталий на окружающую кожу у женщин), при имеющихся иммунных нарушениях.
Причины появления наростов
Какие причины заболевания? Вирус папилломы – это один из самых распространенных типов вирусов на планете. Его носителями является половина населения планеты. Подолгу вирус может не проявляться и пациент, будучи уверенным в собственном здоровье, не обращает на незначительные симптомы никакого внимания. Причины, по которым вирус проникает в организм, давно определены и изучены. Проявиться заболевание может только у людей со слабым иммунитетом. Защитные механизмы должны бороться с вирусом и не допускать его быстрое развитие.
Хронические заболевания, воспалительные процессы и даже нехватка витаминов может запустить развитие вируса. Спустя месяц, два, полгода или год после заражения, появляются первые наросты. На фоне слабого иммунитета бородавки быстро разрастаются.
Симптоматика кондиломатоза быстро переходит из простой в острую форму. Выяснить причины недомогания необходимо до назначения эффективного лечения. Если первопричиной болезни стали хронические болезни, их необходимо лечить параллельно.
Причины заражения также простые – человек не заботится о собственной безопасности. Избежать заражения не удастся, а вот уменьшить вероятность подхватить вирус по силам каждой пациентке. Первым делом следует исключить бытовой путь заражения. Использовать чужие средства личной гигиены ни в коем случае нельзя. Внимание к самочувствию партнеру позволит заметить первые симптомы папилломатоза до заражения. Любые причины можно предугадать, но устранить их полностью не удастся.
Причины осложнения кондиломатоза кроются в халатном обращении к собственному здоровью. Добиться длительной ремиссии можно, если в целях профилактики укреплять собственную иммунную систему и закалить организм. Женское здоровье должно стоять на первом месте, ведь женщина – это мать и продолжательница рода. Первые признаки заболевания помогут своевременно обратиться к врачу и дать отпор вирусу, который угрожает пациентке.

Во избежание заражения папилломавирусом следует пользоваться только своими средствами гигиены
Классификация папилломавирусной инфекции (ПВИ)
Клиникоморфологическая классификация ВПЧ–ассоциированных поражений нижнего отдела половых органов:
- Клинические формы (видимые невооружённым глазом). -Экзофитные кондиломы (остроконечные типичные, папиллярные, папуловидные). -Симптоматические ЦИН.
- Субклинические формы (невидимые невооружённым глазом и бессимптомные, выявляемые только при кольпоскопии и/или при цитологическом или гистологическом исследовании). -Плоские кондиломы (типичная структура с множеством койлоцитов). -Малые формы (различные поражения многослойного плоского и метапластического эпителия с единичными койлоцитами). -Инвертирующие кондиломы (с локализацией в криптах). -Кондиломатозный цервицит/вагинит.
- Латентные формы (обнаружение ДНК ВПЧ при отсутствии клинических, морфологических или гистологических изменений).
- ЦИН или ПИП: -ЦИН I (ПИП низкой степени) — слабовыраженная дисплазия +/– койлоцитоз, дискератоз; -ЦИН II (ПИП высокой степени) — выраженная дисплазия +/– койлоцитоз, дискератоз; -ЦИН III или CIS — тяжёлая дисплазия или карцинома in situ +/– койлоцитоз, дискератоз; -микроинвазивная плоскоклеточная карцинома.
Клиника
Остроконечные кондиломы у женщин чаще всего локализуются на внутренней поверхности больших половых губ
Остроконечные кондиломы чаще всего локализуются у мужчин в венечной борозде полового члена, у наружного отверстия мочеиспускательного канала, на внутреннем листке премиального мешка и в области заднего прохода; у женщин – на внутренней поверхности больших половых губ. на малых губах, в области клитора, входа во влагалище, на промежности и вокруг заднего прохода, У тучных больных кондиломы могут разбиваться и пахово-бедренных складках, подмышечных впадинах , в области пупка, подгрудными железами, Заболевание чаще диагностируется у мужчин, чему женщин, и еще значительно реже у детей и пожилых людей, У детей чаще встречаются разрастания в области вульвы, и в паховобедренных складках.
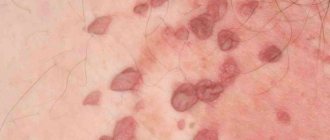
Инкубационный период различный – от 1 до б месяцев. чаще 2-3 месяца. Вначале появляются мелкие единичные сосочковые ворсинчатые разрастания в виде узелков розового цвета не ограниченных участках, затем они группируются, напоминая петушиный гребешок или цветную капусту на суженном о виде ножки основании. Единичные кандиломы наблюдаются лишь у небольшой части больных, в основном отмечаются множественные разрастания, реже разрастания, сливаясь о конгломераты, достигают крупных и гигантских размеров. Такой тип поражения наблюдается чаще у больных с выраженной жировой подкожной клетчаткой и у беременных.
Элементы приобретают ярко-красную окраску с цианотичным оттенком на поверхности, мацерироаанные, эрозированные, болезненные при дотрагиеании, легко кровоточат. Накапливающийся между дольками кондилом серозно-гнойный экссудат, разлагаясь и соединяясь с потом, издает неприятный запах.
Серьезным осложнением, в основном кондиломатоза крупных и гигантских размеров, является озлокачествование. Описаны случаи, чаще у лиц пожилого возраста, трансформации в бородавчатый рак, поэтому необходимо в таких случаях гистологическое исследование.
Основные заболевания
- ВПЧ (вирус папилломы человека). Нарост, образовавшийся внутри женских гениталий, в медицине именуется кондиломой. Инкубационный период может длиться от 2 недель до 3 месяцев. Во время образования кондиломы женщина испытывает зуд, боль и жжение. Слизистая может опухнуть и покраснеть. Наросты нередко источают неприятный запах. Непролеченные кондиломы могут спровоцировать эрозию шейки матки, дисплазию и онкологию.
- Липома. Жировик локализуется на стенках влагалища и половых губах. Образование происходит бессимптомно. Нарост имеет овальную или округлую форму. При прощупывании болевой эффект отсутствует. Если липома расположена снаружи влагалища, то при ее рассмотрении женщина сможет заметить внутри уплотнения желтое содержимое. Пациентке не рекомендуется выдавливать содержимое из уплотнения, использовать выжигающие аппараты, сдирать нарост самостоятельно и принимать лекарства до постановки точного диагноза врачом.
- Киста. Образование кисты влагалища протекает бессимптомно и обнаруживается при плановом осмотре у гинеколога. Достигая большого размера, нарост может нагнаиваться и затруднять половую жизнь (из-за болей). Исследование кисты проходит при помощи кольпоскопии. Киста имеет округлую форму, а ее структура — мягкоэластичная.
- Полип. Характеризуется единичным выростом в области матки и вагины. Множественные образования — маточный полипоз. При отсутствии лечения полипы провоцируют бесплодие. Различают аденоматозный полип (разрастается в слизистой и покрывает внутреннюю поверхность матки) и железистый (образуется из тканей эндометрия и желез). Симптомы образования: мажущие кровянистые выделения в межменструальный период, дискомфорт и проявление болей при половом акте, тянущие боли внизу живота и нарушение менструального цикла.
- Генитальная бородавка. Нарост причиняет дискомфорт, боль, цепляется за нижнее белье. Заболевание передается половым и контактно-бытовым путем. Кондилома имеет остроконечную, папиллярную и плоскую форму. Основание бородавки может быть широкое или тонкое. Папилломы располагаются на малых и больших половых губах, стенках слизистой, вблизи ануса, в паховой и лобковой зоне. Основные симптомы: отечность, зуд, покраснение, обильные выделения с резким запахом, возможные кровотечения, болевой синдром.
- Герпес. Генитальный герпес является заболеванием, вызванным вирусами простого герпеса. Наросты заполнены жидкостью и локализуются на бедрах, лобке, анусе, влагалище и шейке матки. Во время образования пузырька пациент ощущает зуд. Спустя 7 дней нарост лопается, образуя язву.
- Геморрой. Нарост в этом случае локализуется между входом во влагалище и анальным проходом, а его форма напоминает узелок. Симптомы заболевания: варикозные венозные образования в зоне промежности, ощущение болей внизу живота, выделения из влагалища, дискомфорт во время полового контакта.
Виды наростов классифицируют по:
- размерам (малые, средние, большие);
- форме;
- цвету;
- структуре (твердые, рыхлые).
Располагаться образования могут:
- Внутри влагалища. Пациентка может наблюдать данный вид образования только на фото, сделанном при УЗ-диагностике. Обнаружить такие образования сможет лишь врач при осмотре или прощупывании.
- Снаружи у входа на половых губах, на лобке, около ануса, на бедрах.
Диагностика папилломавирусной инфекции
Клиниковизуальный метод
Локализация очагов папилломавирусной инфекции (ПВИ): шейка матки, влагалище, вульва, промежность, перианальная область, уретра и другие эпителиальные покровы половых органов. По визуальнокольпоскопическим характеристикам различают остроконечные, папиллярные и папуловидные кондиломы, их объединяют под общим термином «экзофитные кондиломы». Макроскопически экзофитные формы папилломавирусной инфекции (ПВИ) имеют различную величину: от пятна с мелкой точечностью и низким шиповидным выпячиванием до обширных опухолей типа гигантских кондилом.
Симптоматические ЦИН определяют невооружённым глазом, они представлены участками выраженного ороговения (в виде белёсых бляшек), экзофитными образованиями или изъязвлениями. При кондиломатозном цервиците и вагините при осмотре отмечают волнистую (негладкую) поверхность эпителия шейки матки и влагалища.
Субклинические формы диагностируют при кольпоскопическом и цитологическом исследованиях.
Расширенная кольпоскопия при ПВИ
Наиболее характерными кольпоскопическими признаками субклинических форм папилломавирусной инфекции считают: ацетобелый эпителий, мозаика, пунктация, атипичная зона трансформации
Специфического комплекса кольпоскопических признаков папилломавирусной инфекции нет. Наиболее характерными кольпоскопическими признаками субклинических форм папилломавирусной инфекции считают: ацетобелый эпителий, мозаика, пунктация, атипичная зона трансформации.
Выраженные (грубые) кольпоскопические признаки папилломавирусной инфекции:
- грубая лейкоплакия;
- грубые мозаика и пунктация.
Малые кольпоскопические признаки папилломавирусной инфекции:
- тонкая лейкоплакия;
- нежные мозаика и пунктация.
При кондиломатозном цервиците и вагините после окраски Люголя раствором с глицерином © поражённый участок эктоцервикса окрашивается в виде белёсой точечности — «манной крупы».
Цитологическое исследование
Основной цитологический признак папилломавирусной инфекции — наличие в мазке клеток с койлоцитозом и дискератозом. Обнаружение в мазке клеток с дискариозом предполагает наличие ЦИН. Койлоциты образуются в тканях в результате цитоспецифического эффекта ВПЧ и представляют собой клетки многослойного плоского эпителия промежуточного типа с увеличенными ядрами и обширной околоядерной зоной просветления за счёт дегенеративных изменений и некроза разрушенных цитоплазматических органелл.
Лабораторные исследования
- Для идентификации и типирования ВПЧ целесообразно использовать ПЦР с типоспецифическими и видоспецифическими праймерами для количественной оценки риска малигнизации — тест Digene Capture. Метод Digene Hybrid Capture II (метод «двойной генной ловушки») позволяет определить ту критическую концентрацию вируса (вирусную нагрузку), которая напрямую связана с риском малигнизации.
При показателях уровня ДНК ВПЧ выше 5000 геномов вероятность развития РШМ высока.Метод позволяет обнаружить всю группу онкогенных типов ВПЧ. Для Digeneтеста пригоден клеточный материал, взятый с помощью щёточкиэндобранша, препарат на предметном стекле для цитологического исследования, а также биоптаты.
- Выявление сопутствующих генитальных инфекций и дисбиоза влагалища.
- Прицельная биопсия шейки матки и выскабливание слизистой оболочки цервикального канала с гистологическим исследованием показаны: -при выявлении атипии при цитологическом исследовании; -при выраженных кольпоскопических признаках ПВИ (независимо от данных типирования ВПЧ); -при слабовыраженных кольпоскопических признаках ПВИ в сочетании с высокоонкогенными типами ВПЧ.
К гистологическим проявлениям папилломавирусной инфекции шейки матки относят экзофитные и типичные плоские кондиломы, маловыраженные изменения плоского эпителия (единичные койлоциты при наличии различных изменений эпителия, в том числе кондиломатозный цервицит/вагинит), ЦИН различной степени и без них, РШМ.
Наиболее часто диагностируют плоскую кондилому. Типичная плоская кондилома гистологически представляет собой участок эктоцервикса, покрытый многослойным плоским или метапластическим эпителием с явлениями дискератоза и акантоза; в промежуточном слое эпителия всегда присутствуют скопления койлоцитов.
При кондиломатозном цервиците и вагините гистологически обнаруживают характерную структуру многослойного плоского эпителия с мелкими остроконечными выростами («волнистость» поверхностных отделов), койлоцитозом и признаками воспаления. Морфологическая картина ЦИН зависит от степени её тяжести (см. раздел «Дисплазии шейки матки»). Экзофитные кондиломы атипичного вида также являются показанием к биопсии. Гистологически экзофитные кондиломы представляют собой опухолеподобное образование с поверхностью, покрытой многослойным плоским эпителием с явлениями койлоцитоза, папилломатоза, акантоза и дискератоза.
- Иммунограмма.
- Обследование половых партнёров.
Эффективность диагностики папилломавирусной инфекции может быть высокой только в случае комплексного применения кольпоскопии, типирования ВПЧ и цитологического исследования.
Дифференциальная диагностика кондиломатоза
Экзофитные кондиломы дифференцируют с другими кожными заболеваниями (широкими кондиломами при сифилисе, плоскоклеточными кондиломами, псориазом, контагиозным моллюском и др.), небольшие кондиломы у входа во влагалище — с разрастаниями гимена. Субклинические формы дифференцируют с доброкачественными процессами вульвы (воспалительными и дистрофическими).
Показания к консультации других специалистов
- Дерматовенеролог — при наличии экзофитных кондилом атипичного вида.
- Иммунолог — при рецидивирующих и обширных повреждениях.
- Онкогинеколог — пациенткам с ЦИН III.
Из влагалища торчит отросток
Нередко к гинекологу приходят перепуганные пациентки, которые обнаружили у себя отросток во влагалище. Конечно, такая находка напугает кого угодно, но не стоит переживать раньше времени.
Вероятнее всего вы столкнулись с новообразованием доброкачественного характера. Цвет у данного отростка обычно розоватый или телесный, если удается рассмотреть. Такие образования говорят о том, что в организме активизировался ВПЧ — вирус папилломы человека.
Наросты во влагалище, фото которых можно сделать, находятся около входа в него. Есть и такие, которые определяются только на ощупь и увидеть их можно лишь врач на осмотре, поскольку они расположены внутри вагины.
Зачастую такие новообразования возникают внезапно и женщина их не замечает, пока случайно не нащупает. Иногда их появление сопровождает зуд, жжение и даже кровянистые выделения.
Чтобы защитить себя и партнера от ВПЧ, необходимо использовать барьерные методы контрацепции, а также никогда не пренебрегать интимной гигиеной, особенно после полового акта.
Наличие во влагалище отростка может мешать при половых контактах, а также стать преградой желаемой беременности.
Если внутри влагалища вы обнаружили нарост, то у вас скорее всего остроконечная кондилома, которая с течением времени может разрастись. Причина ее появления как раз тот самый ВПЧ. Появиться образование может в любой момент жизни по самым разным пусковым причинам.
Кондиломы классифицируют следующим образом:
Кондиломы могут появиться в разных местах — на половых губах, лобке, около ануса, на бедрах. Они не опасны сами по себе, но могут легко травмироваться при контакте, кровоточить.
Отросток из влагалища может быть еще и злокачественным, поэтому при обнаружении его у себя, следует обязательно обратиться к специалисту. Для начала — к гинекологу. Во влагалище бывают еще и кисты, липомы, полипы, бородавки. Так, если нарост белого цвета, то это и есть генитальная бородавка.
Иногда женщины обнаруживают у себя геморрой и не сразу понимают, что это за узелок. При осмотре доктор, опираясь на свой многолетний опыт, поделится с вами своими предположениями. И в данном случае направит к проктологу для решения проблемы.
Слизистая влагалища — благоприятная среда для появления кондилом. Отросток во влагалище может быть один или же их может быть сразу несколько. Как раз в последнем варианте речь идет о разрастании образований. И тогда пораженный участок может напоминать соцветия цветной капусты или гребень петуха.
До определенного момента ВПЧ никак себя не проявляет, а спустя какое-то время вылезают наросты. Как мы уже говорили, по цвету они мало чем отличаются от цвета тела.
Причины
Возникновение во влагалище отростка или кондиломы зависит от состояния иммунной системы человека. При заражении вирус может жить в организме около трех месяцев и никак о себе не заявлять. Редко бывает так, что уже через две недели после контакта с носителем ВПЧ появляются первые кондиломы или папилломы.
Чаще всего женщина заражается ВПЧ, если:
- у нее нарушена работа иммунной системы;
- имеются различные инфекции в половых путях;
- она часто меняет партнеров, не задумываясь о безопасности.
Несоблюдения правил личной гигиены также чревато неприятными последствиями.
При сильном иммунитете женщина может прожить всю жизни и никогда не отыскать отросток из влагалища. Но при этом она является носителем вируса и может заразить партнера. Чаще всего риск подцепить ВПЧ выше во время беременности, а также при грудном вскармливании.
Конечно, мало таких женщин, которые в такой непростой период окунаются с головой в интимную жизнь и меняют партнеров, забыв обо всем.
Обычно в кондиломы вылезают наружу в это время, а инфицирование произошло давным-давно. Ведь нагрузка на организм повышена и дремлющие вирусы и бактерии становятся активнее.
Так что перед тем, как планировать зачатие, необходимо пройти все необходимые обследования.
Лечение
Отросток во влагалище, если это кондилома, обычно подлежит обязательному удалению. Окончательный диагноз определяет только гинеколог после тщательного обследования.
Для начала доктор беседует с пациенткой, а потом проводит осмотр на кресле. Затем используется и кольпоскоп, позволяющий увеличить обнаруженные образования на стенках влагалища и шейке матки. Благодаря ПЦР-диагностике можно определить штамм ВПЧ, ведь он бывает нескольких видов. Для данного анализа необходимо взять соскоб в том месте, где располагается нарост.
При помощи метода ИФА определяют антитела к ВПЧ. Обязательно берут мазок на флору, чтобы посмотреть, нет ли бактериальной инфекции. Также проводят обследование на наличие онкологических процессов в шейке матки и в цервикальном канале — мазок на онкоцитологию.
Наросты во влагалище, фото которых можно найти в сети, многообразны. Поэтому и лечение будет отличаться в каждом конкретном случае. Иногда можно обойтись медикаментами противовирусной направленности.
На выбор терапии влияет и возраст женщины, общее состояние ее здоровья, индивидуальные особенности. Также используют различные препараты, поддерживающие работу иммунной системы. Если доктор посчитает нужным, то нарост можно будет обрабатывать местными средствами.
Удаление
Довольно часто гинекологи советуют как можно скорее убрать отросток из влагалища при помощи специальных аппаратов, используемых в гинекологии. Операция длится недолго, шрамов не остается и риск рецидива стремится к нулю.
Источник: https://vsedlyavasdamy.ru/info/iz-vlagalishha-torchit-otrostok/
Лечение кондиломатоза
Пациентки с латентной формой папилломавирусной инфекции в лечении не нуждаются. Таким больным показано наблюдение, кратность которого зависит от наличия или отсутствия персистенции высокоонкогенных типов ВПЧ (см. «Дальнейшее ведение» ниже). Пациентки с ЦИН III и CIS должны лечиться и наблюдаться у онкогинеколога. Показаниями к лечению являются клинические, субклинические формы ПВИ, ЦИН и РШМ. Выбор тактики лечения дифференцирован в зависимости от результатов обследования, характера и локализации очагов папилломавирусной инфекции. Полного излечения от папилломавирусной инфекции в настоящее время достичь невозможно.
Цели лечения
Деструкция экзофитных кондилом и атипически изменённого эпителия.
- Коррекция иммунного гомеостаза.
- Лечение сопутствующих генитальных инфекций и дисбиоза влагалища.
- Лечение половых партнёров.
Показания к гостпитализации
Для биопсии, для хирургического лечения. В большинстве случаев лечение проводят амбулаторно или в стационаре одного дня.
Немедикаментозное лечение ПВИ
Для деструкции атипически изменённого эпителия применяют физические методы, например, лазерный метод
Для деструкции атипически изменённого эпителия применяют физические методы (диатермо крио, лазерный и радиоволновый методы), в ряде случаев — химическую коагуляцию и лечение цитотоксическими препаратами. Деструкцию экзофитных кондилом проводят после локальной инфильтрационной анестезии 0,5% раствором лидокаина (или в виде спрея).
Эффективность деструктивных методов 45–97%, частота рецидивирования достигает 50%. Химические коагулянты (солкодерм ©, подофиллотоксин) используют для деструкции экзофитных кондилом. Солкодерм © (смесь органических и неорганических кислот). Лечение проводится амбулаторно 1 раз в неделю (курс лечения — 5–6 процедур). Препарат наносят прицельно внутрь кондиломы одномоментно до 0,2 мл (1 ампула). При отсутствии эффекта — смена терапии. Можно применять при беременности.
Подофиллотоксин (кондилин ©) применяется самостоятельно в домашних условиях. Смазывать поражённые участки кожи и слизистых оболочек 2 раза в день (через день). Объем препарата не должен превышать 0,2 мл за одну процедуру. Курс лечения 5–6 недель. При беременности не применяется.
При появления гиперемии, зуда, болезненности интервалы между процедурами можно увеличить до 2–3 дней. Цитостатические лекарственные средства: фторурацил (5% крем) применяется самостоятельно в домашних условиях. Смазывать пораженные участки кожи и слизистых оболочек 1 раз в сутки на ночь в течение 7 дней. При отсутствии эффекта от курса лечения химическими коагулянтами и цитотоксическими препаратами показано применение других деструктивных методов.
Медикаментозное лечение ПВИ
Показаниями к иммуномодуляции и противовирусной терапии являются рецидивы папилломавирусной инфекции, обширные и множественные поражения.
Иммуномодулирующие препараты
Иммуномодулирующие препараты (системного и локального действия) при папилломавирусной инфекции гениталий применяются как в монотерапии, так и в сочетании с деструктивными методами. Иммуномодулирующую терапию проводят под контролем иммунограммы. Применяют интерфероны и их индукторы, синтетические иммуномодуляторы, иммуноглобулины. Патогенетически обоснованным является применение иммуномодуляторов с противовирусным и антипролиферативным действием. Иммуномодуляторы применяются за 10 дней до деструкции патологического очага. По показаниям второй курс иммуномодулирующей терапии проводят после деструкции экзофитных кондилом и атипически изменённого эпителия.
Иммуномодулирующие и противовирусные препараты не рекомендуют применять во время беременности и лактации.
- При лечении кондилома часто назначаю “Ликопид”
Синтетический иммуномодулятор. Ликопид © — применяют по 1 таблетке (10 мг) 1–2 раза в день в течение 10 дней (курсовая доза 200 мг); целесообразно проведение двух курсов лечения — до и после проведения деструктивных методик.
- Препараты интерферонов: Генферон © свечи вагинальные по 1 свече (1 млн МЕ) 2 раза в день 10 дней; -Виферон © свечи ректальные по 1 свече (1 млн МЕ) 2 раза в день 10 дней, -Кипферон © свечи ректальные по 1 свече (1 млн МЕ) 2 раза в день 10 дней.
- Растительные иммуномодуляторы: Препараты эхинацеи (капсулы, таблетки, капли) в дозах, рекомендованных производителем, в течение 2–3 нед; -Панавир © (экстракт побегов картофеля) свечи ректальные по 1 свече 2 раза в день 10 дней.
Противовирусные препараты
- Инозин пранобекс (изопринозин ©) по 2 таблетке (1000 мг) 3 раза день 14–28 дней в монотерапии при лечении остроконечных кондилом и папилломатоза. В комбинации с деструктивными методами лечения остроконечных кондилом или лечением цитотоксическими препаратами назначают по 2 таблетке (1000 мг) 3 раза день в течение 5 дней (3 курса с перерывами в 1 мес). При ЦИН IIII, ассоциированных с ВПЧ 16 и 18 типов, изопринозин© применяют в комбинации с деструктивными методами лечения по 2 таблетки (1000 мг) 3 раза день в течение 10 дней; проводят 3 курса с интервалами в 10–14 дней.
- Индинол © (индол3карбинол) по 2 капсулы (400 мг) 2 раза в день за 10 мин до еды в течение 3 мес. Этиотропная противовоспалительная терапия других видов инфекций, передаваемых половым путём (при их сочетании с ПВИ половых органов) (см. соответствующие разделы). Адаптогены (препараты женьшеня, элеутерокка, аралии, лимонника китайского и т.п.), антиоксиданты (витамин Е, бетакаротен, препараты, содержащие комплексы растительных флавонидов), поливитаминные препараты.
Лечение папиллом
Новообразование следует удалить даже в том случае, если оно не вызывает дискомфортных ощущений. Вирус передается посредством полового акта, поэтому вероятность заражения полового партнера, слишком высока.
Применять аптечные средства для домашнего использования не рекомендуется, поскольку присутствует риск вызвать ожог слизистой.
Консультация дерматолога обязательна в следующих случаях:
- наличие гнойных или кровянистых выделений,
- воспаление кожи в области нароста,
- неприятные ощущения при надавливании на папиллому,
- увеличение новообразования в размерах.
Прежде чем узнавать, как лечить вирус кардинальными методами, необходимо перевести его в латентную форму. С этой целью принимаются медицинские препараты, стимулирующие иммунную систему. Наибольшим спросом пользуются: Ликопид, Иммунал, Анаферон, Эстифан, Иммуномакс.
Желательно обратить внимание на хронические заболевания. Они отрицательно отражаются на состоянии иммунной системы, что делает организм уязвимым по отношению к вирусу. Особую опасность представляют эндокринные нарушения, патологические процессы в области желудочно-кишечного тракта и патологии воспалительного характера
Особую опасность представляют эндокринные нарушения, патологические процессы в области желудочно-кишечного тракта и патологии воспалительного характера.
Способы удаления

Вероятность перерождения папилломы в злокачественный нарост увеличивается при её постоянном травмировании. Удаление папиллом во влагалище – обязательная процедура, поскольку внутри половых органов нарост регулярно подвергается механическому воздействию.
Выделяют следующие способы устранения новообразования:
- криодеструкция,
- хирургическое удаление,
- лазерная терапия,
- воздействие радиоволнами,
- электрокоагуляция.
При проведении криодеструкции на проблемное место направляется поток жидкого азота. В рамках проведения электрокоагуляции используются высокие температуры. Лазерное удаление считается одной из самых действенных и безболезненных процедур. Вероятность рецидивов в этом случае минимальна.
Радиоволновое воздействие – относительно новый способ устранения вирусных симптомов. Очень часто его практикуют при их расположении на половых органах.
Оперативное вмешательство подходит в том случае, если новообразование имеет слишком большой размер. Процедура проводится под местным наркозом, с использованием медицинских инструментов.
После удаления женщине необходимо регулярно наблюдаться у гинеколога. В восстановительный период желательно ограничить половую близость. Некачественное лечение нароста чревато рецидивами.
Болезнь способна распространяться не только на стенках влагалища, но и на внутренней стороне бедер, возле анального отверстия и даже в пищеводе.
Образец удаленного нароста отправляется на гистологическое обследование. Оно помогает определить его природу происхождения.
При беременности

После осуществления зачатия вероятность появления ВПЧ увеличивается в несколько раз. Это обусловлено снижением иммунной системы и изменением уровня гормонов.
Папилломы во влагалище во время беременности устраняются щадящими методами. Лечение начинается с 28 недели, когда системы жизнеобеспечения плода уже сформированы.
Для местного использования назначают лекарственные средства в формате мазей: Ацикловир, Чистотел, Виферон, Оксолиновую мазь и Солкодерм. Внутрь принимают средства, укрепляющие иммунитет: Реаферон, Кипферон, Виферон и Анаферон. При возможности, терапию против вируса проводят до наступления беременности. Если наросты не удалось устранить до момента родов, то родоразрешение производится путем кесарева сечения.
Самый лучший способ профилактики вируса – укрепление иммунитета с помощью здорового питания, спортивных нагрузок и пополнения витаминного запаса.
Заключение
Наросты во влагалище и около внешней поверхности половых органов — распространенное явление. Отзывы указывают на то, что такие новообразование приносят сильнейший физический и психологический дискомфорт.
Согласно результатам опросов, наиболее предпочтительным способом их удаления считается лазеротерапия. К её преимуществам относят короткий срок заживления раны и низкая вероятность рецидивов.
Крайне не рекомендуется удалять кондиломы самостоятельно. Это приводит к занесению инфекции и образованию гнойничковых ран. Правильное и своевременное лечение ВПЧ помогает избежать серьезных последствий.
Грибок в паховой области +18
Контрольное наблюдение
Больные остроконечным кондиломзтозом в процессе лечения подлежат постоянному диспансерному наблюдению. Обращается внимание на общее самочувствие больного, реакцию на лечение в очагах заболевания и динамику регресса остроконечных кондилом.
При необходимости меняется препарат, метод лечения или присоединяется щадящая снижающая раздражение терапия, т.е. в каждом конкретном случае подход индивидуальной, с соблюдением принципа “не навреди”.
Диспансерное наблюдение необходимо и для того, чтобы вовремя предупредить рецидив заболевания и не пропустить опухолевой метаплазии гигантских кондилом.
Профилактика
Личная профилактика состоит в гигиеническом содержании кожи и слизистых оболочек мочеполовых органов, аккуратном лечении заболевания, воздержании от половых связей до полного выздоровления и прекращения диспансерного наблюдения. Важное профилактическое значение имеет лечение заболеваний, способствующих или создающих условия для его развития. Общественная профилактика заключается в своевременном установлении, обследовании при необходимости и лечении партнеров, бывших в половой связи с больным посла его контакта с источником заражения, а также выявлении больных остроконечным кондиломатозом при всех видах профилактических медицинских осмотров.
Источники:
- https://medportal.ru/enc/venerology/condyloma/
- https://www.goodoktor.ru/21.html
- https://www.medsecret.net/ginekologiya/mochepolovye-infekcii/88-pvi
Причины бородавок во влагалище
Бородавки возле влагалища и внутри него имеют вирусную природу. Возбудитель — вирус папилломы человека — является очень заразным и имеет множество разновидностей. По некоторым данным, зараженными этим недугом является порядка 90% населения планеты. Коварность ВПЧ состоит в том, что данный микроорганизм не вызывает повышения температуры или признаков общей интоксикации, кашля или воспаления, поэтому заподозрить эту болезнь очень часто не представляется возможным.
Основным его проявлением является именно образование эпителиальных опухолей доброкачественного характера, но этот процесс начинается далеко не сразу. В некоторых случаях инкубационный период длится 2-4 недели, в других — 6-12 месяцев или даже несколько лет. Зафиксированы случаи длительного носительства. При этом человек все равно является заразным.
Источником ВПЧ, вызывающим бородавки во влагалище, обычно служат уже инфицированные люди, т.к. в пределах носителя вирус наиболее жизнеспособен, но бывают случаи и опосредованного заражения.
Рассмотрим варианты заражения ВПЧ:
- Контактный способ. Пальма первенства принадлежит половой близости, во время которой происходит тесный контакт кожей и слизистыми оболочками. Ситуацию усугубляют повышенная влажность отдельных зон и особенности микрофлоры на гениталиях, позволяющие ускорить процесс образования бородавок возле влагалища и внутри него. Чуть реже вирус передается при обычных прикосновениях — в процессе массажа, проведения косметических процедур, объятий, рукопожатия и др. При наличии бородавок во входе во влагалище очень высок риск заражения младенца во время родов. Такой способ передачи болезни чреват развитием сложной формы папилломатоза гортани у ребенка.
- Самозаражение. Очаг болезни находится в месте инфицирования. Сама патология не вызывает комплексного поражения. Но при наличии бородавок человек сам разносит инфекцию по телу. Наличие новообразований на руках чревато появлением бородавок около влагалища, на лице, коленях.
- Непрямой контакт. Микроорганизм остается на предметах и вещах, которыми пользовался носитель. Вирус способен выживать 2-3 часа вне тела человека, а если окружающий микроклимат имеет повышенную влажность, то и дольше. Таким образом, легко заразиться ВПЧ через игрушки, кухонные приборы, предметы личной гигиены и любые поверхности в общественных местах. Часто бородавки вокруг влагалища возникают из-за пренебрежения правилами пользования общественным туалетом.
Рассмотрим основные факторы, позволяющие вирусу беспрепятственно проникнуть в организм человека, прижиться там и спровоцировать рост бородавок во влагалище:
- Повышенная влажность. Интимная зона у женщин характеризуется особой микрофлорой и повышенной влажностью. Такие условия позволяют вирусу поддерживать жизнедеятельность гораздо дольше, дожидаясь удобного момента для проникновения в базальный слой покровов. К тому же, после того как инфицирование уже произошло, эти факторы также способствуют ускоренному прогрессированию заболевания и быстрому росту бородавок во влагалище.
- Повреждения покровов тела. Попадание ВПЧ в организм человека происходит не через дыхательную или пищеварительную систему, а через кожу и слизистые. Таким образом, если на эпидермисе имеются пусть даже микроскопические трещинки, то через них возбудитель способен внедриться в базальный слой. Нарушение целостности эпидермиса может появиться по причине механического, термического или химического воздействия или в результате любой патологии кожных покровов. Группа риска — люди с экземой, угревой сыпью, псориазом и др.
- Ослабление иммунитета. В редких случаях даже при тесном контакте некоторые люди не заражаются вирусом. Это объясняется сильным иммунитетом. Но если иммунная система по каким-либо причинам не справляется со своей задачей, то болезнетворный микроорганизм охотно внедряется в клетки, размножается и вызывает стремительный рост бородавок вокруг влагалища. Снижение иммунного статуса происходит по вине множества факторов, например, несбалансированного питания, вызывающего авитаминоз и недостаток полезных веществ, вредных привычек, истощающих организм, чрезмерных эмоциональных и физических нагрузок, недостаточного сна. Крайне негативно сказываются специфические патологии иммунной системы, например, ВИЧ, а также другие опасные болезни — гепатит, сахарный диабет, герпес, хламидиоз, гонорея. Самолечение и длительный прием сильных препаратов также понижают иммунитет.